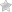Геморрагический васкулит (болезнь Шейлейна-Геноха) – васкулит, характеризующийся отложением в стенках мелких сосудов (артериолах, капиллярах, венулах) IgA-содержащих иммунных комплексов с характерными симметричными геморрагическими высыпаниями, артритом, абдоминальным синдромом и гломерулонефритом.
Эпидемиология: 1-оме место среди системных васкулитов; чаще болеют дети и молодые люди до 20 лет
Этиология геморрагического васкулита:
а) лекарственная аллергия
б) применение сывороток и вакцин
в) укусы насекомых
г) холодовая аллергия
д) пищевая идиосинкразия (молоко, яйца, земляника и др.)
Инфекционные агенты (чаще -гемолитический стрептококк группы А, микоплазмы, вирусы) являются лишь разрешающим фактором, а не причинным.
Патогенез геморрагического васкулита: иммунокомплексное воспаление с образованием циркулирующих иммунных комплексов (ЦИК) с IgA отложение ЦИК в микрососудах кожи и внутренних органов
деструктивные и деструктивно-продуктивные микроваскулиты с множественными микротромбозами, увеличение проницаемости сосудистой стенки с выходом из сосудистого русла белков и эритроцитов
Клиническая картина геморрагического васкулита:
а) начало чаще острое, внезапное, с повышением температуры до субфебрильной, слабостью, недомоганием
б) кожный синдром – ведущий клинический синдром, присутствующий у всех больных:
— мелкопятнистая (2-3 мм в диаметре) симметричная склонная к слиянию геморрагическая сыпь, легко определяемая визуально и осязаема
— сыпь чаще расположена на разгибательной поверхности верхних и нижних конечностей, на ягодицах, реже – на туловище и практически никогда – на слизистых, усиливается в вертикальном положении
— элементы сыпи исчезают через 2-3 сут после появления
— обычно наблюдаются 2-4 волны высыпаний, поэтому одновременно на коже присутствуют и старые, и свежие элементы (картина пестрого вида)
— сливная пурпура может приводить к образованию геморрагических пузырей, которые затем вскрываются с образованием глубоких эрозий и язв
в) суставной синдром – встречается у 2/3 больных, чаще у взрослых:
— симметричное поражение крупных суставов, преимущественно нижних конечностей (коленный, голеностопный) с периартикулярным отеком, болью, ограничение функции, но без костных изменений
— характерно сочетание артрита с миалгией и отеком нижних конечностей
— длительность суставного синдрома 1-2 недели
г) абдоминальный синдром – более, чем у 50% больных, возникает из-за отека и геморрагий в брюшину, стенку кишки (чаще поражается начальный и конечный отделы тонкой кишки, реже наблюдаются геморрагические и язвенно-некротические изменения в толстой кишке, поражение пищевода и желудка):
— внезапное появление интенсивных болей в животе по типу кишечной колики, локализующихся в мезогастрии, схваткообразных, иногда сопровождающихся тошнотой, рвотой (в том числе и кровавой)
— может развиться типичное желудочно-кишечное кровотечение с дегтеобразным стулом
— осложнения: инвагинация (чаще у детей), кишечная непроходимость, перфорация с перитонитом
— длительность абдоминального синдрома от суток до 10
д) почечный синдром – у 10-50% больных, чаще у взрослых:
— гломерулонефрит обычно присоединяется в первые 4-6 недель после начала заболевания
— ведущие проявления – изолированная макрогематурия или ее сочетание с умеренной протеинурией; нефротический синдром и АГ нехарактерны
— при персистирующей гематурии и протеинурии возможно развитие ХПН
е) легочной синдром — капиллярит межальвеолярных перегородок с кровоизлияниями в альвеолы:
— кашель со скудным количеством мокроты, кровохарканье, одышка
— несоответствие скудной аускультативной картины степени рентгенологических изменений (множественные инфильтраты в средних и нижних отделах)
— иногда – геморрагический плеврит
ж) поражение сердца — геморрагический перикардит, кровоизлияния в эндокард, на ЭКГ возможны инфарктные изменения
з) поражение ЦНС — приступообразные головные боли, головокружения, плаксивость, раздражительность, при отеке оболочек – менингеальные симптомы, эпилептиформные припадки и др.
Клинические варианты геморрагического васкулита:
а) молниеносная форма – смерть через несколько дней от инсульта или кишечного кровотечения
б) острая форма – от нескольких недель до нескольких месяцев; в исходе — выздоровление или рецидивирующее течение
в) рецидивирующее течение – характерны рецидивы с периодами ремиссии различной продолжительности (от нескольких месяцев до года и более)
Диагностика геморрагического васкулита:
1. Лабораторные данные неспецифичны:
а) ОАК: умеренный лейкоцитоз со сдвигом влево, повышение СОЭ (при абдоминальной форме и особенно при ГН); нередко эозинофилия до 10-15%; тромбоциты в норме
б) ОАМ: гематурия, протеинурия (при ГН)
в) БАК: диспротеинемия в острый период за счет повышения IgA
г) положительный анализ кала на скрытую кровь при абдоминальном синдроме
2. Инструментальные исследования:
а) биопсия кожи и ее иммуногистохимическое исследование – периваскулярные лейкоцитарные инфильтраты, отложение ІgA-содержащих иммунных комплексов
б) ФГДС – выявление эрозий в пищеводе, желудке, ДПК и др.
1. Постельный режим, ограничение приема экстрактивной, соленой, острой пищи
2. Основной метод лечения — гепаринотерапия: 300 ед/кг/сут п/к (дозу равномерно распределить на несколько введений через каждые 4-6 часов); контроль – тромбиновое время (оптимально) или время свертывания (менее чувствительный показатель), необходимо добиться их удлинения в 2 раза
3. При недостатом эффекте гепарина:
а) для восполнения антитромбина III – СЗП по 300-400 мл в/в
б) никотиновая кислота 0,1% — 1 мл (1 амп) в физ. р-ре в/в капельно медленно для стимуляции фибринолиза
в) дезагреганты – пентоксифиллин/трентал 2% р-р 5 мл на 200 мл физ. р-ра в/в капельно
г) лечение воспаления – НПВС, короткие курсы ГКС, при быстропрогрессирующем ГН — пульс-терапия метилпреднизолоном по 1000 мг/сут в/в в течение 3 дней
д) при высоком уровне ЦИК, длительном упорном течении васкулита – плазмаферез, иммунодепрессанты
Классификация геморрагического васкулита
(А.С. Калиниченко, 1968)

Выделение степени активности целесообразно не только для более четкой постановки диагноза, но и для выбора терапии и определения прогноза. При активности патологического процесса I степени (минимальной) состояние больного почти не меняется, температура тела нормальная или субфебрильная. На коже имеется небольшое количество высыпаний. Больные жалуются на летучие боли в суставах, иногда в мышцах, абдоминальный синдром отсутствует. Сосуды других органов и систем поражаются крайне редко. Изменения в периферической крови чаще отсутствуют или незначительны. При активности II степени общее состояние средней тяжести, температура тела может повышаться до 38° С, дети жалуются на общую слабость, головную боль, боль в суставах и припухлость. Высыпания на коже обильные, возможны ангионевротические отеки. Отмечаются проявления абдоминального синдрома: тошнота, рвота, учащение стула, иногда с кровью, боли в животе, порой мучительные. В периферической крови отмечается лейкоцитоз от 10- 10/л и выше, нейтрофилез со сдвигом влево, эозинофилия, СОЭ увеличена до 20—40 мм/ч, диспротеинемия, умеренное укорочение времени свертывания крови. При активности процесса III степени общее состояние больных тяжелое, жалобы на слабость, головную боль, тошноту, возникают многократные рвоты с кровью, частый кровавый стул. Выражен суставной синдром. Пурпура на коже носит сливной некротический характер. Возможны сердечно-сосудистые расстройства. Присоединяется гематурия. Все лабораторные показатели изменены значительно. Время свертывания крови может быть менее 1 мин. Эта форма была названа молниеносной из-за возможного летального исхода в короткий срок от начала болезни. В настоящее время при использовании современных методов лечения она уже не является «молниеносной» по течению и, как правило, заканчивается выздоровлением. Однако риск осложнений при такой степени активности процесса наибольший. КЛИНИКА И ДИАГНОСТИКА. Клиническая картина геморрагического васкулита разнообразна в зависимости от характера морфологических изменений в сосудах, их локализации, выраженности и распространенности процесса. Наиболее часто встречающимися синдромами геморрагического васкулита являются: характерный кожно-геморрагический синдром (васкулитно-пурпурный тип кровоточивости), суставной, абдоминальный и почечный синдромы. Наряду с этими клиническими проявлениями отмечаются дополнительные симптомы: поражение сердца в виде эндомиокардита, легких (с легочными кровотечениями, иногда приводящими к летальному исходу), центральной и периферической нервной системы (геморрагии в оболочки мозга с головными болями, менингеальными знаками; полиневриты), асфиксия на почве отека гортани. Это свидетельствует о том, что при геморрагическом васкулите поражаются все органы и системы, так как в основе патологического процесса лежит генерализованное поражение сосудов микроциркуляции. У большинства детей геморрагический васкулит начинается внезапно, с повышения температуры до 38—39° С, общего недомогания, вялости или капризности. Реже болезнь развивается незаметно, с незначительной утомляемости, субфебрильной температуры, выявляемой случайно. Начало заболевания является чаще полисиндромным, реже (у 15%) в его дебюте наблюдается моносиндром — кожно-геморрагический, суставной или абдоминальный. Если первыми признаками болезни являются боли в животе, то больные обычно обращаются к хирургу. Лишь появление геморрагической сыпи помогает поставить правильный диагноз. Кожный геморрагический синдром — патогномоничный признак болезни. Сыпь представляет собой геморрагические папулы разной величины. В основе каждого элемента сыпи лежит воспаление стенки сосуда с зоной периваскулярного отека и геморрагическим экссудатом.

Геморрагический васкулит – это острое инфекционно-аллергическое заболевание, при котором поражаются мелкие сосуды кожи, суставов, кишечника и почек.
Васкулит геморрагический – это системное заболевание, поражающее мелкие сосуды кожи, сопровождающееся появлением хорошо прощупываемых мелких выступающих над кожей кровоизлияний (пурпуры), поражением желудочно-кишечного тракта, гломерулонефритом (поражением почечных клубочков).
Группы и факторы риска при геморрагическом васкулите
Распространенность – 13,5 случаев на 100 000 человек. Наиболее подвержены дети до 16 лет, чаще мальчики от четырех до восьми лет.
Факторы риска:
- недавно перенесенное инфекционное заболевание;
- вакцинация против кори, тифа, паратифа А и В, желтой лихорадки;
- прием некоторых лекарственных препаратов;
- пищевая аллергия;
- укусы насекомых;
- переохлаждение.
Причины геморрагического васкулита
Заболевание прямо связывают с инфекциями верхних дыхательных путей. Большую роль в развитии заболевания отводят различным микроорганизмам и вирусам.
Симптомы геморрагического васкулита
Кожные симптомы:
- сыпь – мелкая, множественная, ярко красная; вначале появляется на голенях и стопах, затем переходит на бедра и ягодицы, через несколько дней бледнеет, становится бурой и исчезает; иногда на месте сыпи остаются пигментные пятна;
- зуд.
- боли в суставах – возникают одновременно с высыпаниями (у 25% детей могут появиться раньше), отек и тугоподвижность суставов – обычно затрагивает сразу несколько суставов (чаще это тазобедренный и коленный суставы, реже локтевой и лучезапястный); длятся около одной недели;
- боли в мышцах.
- резкие боли в животе;
- тошнота;
- рвота;
- желудочно-кишечное кровотечение (редко – кровавая диарея).
Легочные симптомы (очень редко):
- легочные кровотечения;
- легочные кровоизлияния.
Симптомы со стороны мочевыделительной системы:
Диагностика геморрагического васкулита
- Консультация ревматолога;
- общий анализ крови;
- общий анализ мочи;
- биопсия тканей.
Лечение геморрагического васкулита
- Прием глюкокортикостероидов;
- прием нестероидных противовоспалительных средств.
Прогноз
Благоприятный, обычно заболевание самопроизвольно заканчивается в течение 1–2 недель, но в 40% случаев возможен переход в хроническую форму с периодическими приступами. Возможны остаточные поражения почек, в 2–5% случаев приводящие к инвалидизации.
Профилактика геморрагического васкулита
- Предупреждение и своевременное лечение инфекционных заболеваний;
- избегание переохлаждений, стрессов;
- избегание длительного нахождения на солнце;
- прием лекарственных препаратов только по назначению врача;
- лечебная физкультура;
- санаторно-курортное лечение.
Создано по материалам:
- Клинические рекомендации. Ревматология / под ред. Е. Л. Насонова. – М.: ГЭОТАР-Медиа, 2008.
- Насонов Е. Л., Баранов А. А., Шилкина Н. П. Васкулиты и васкулопатии. – Ярославль: Верхняя Волга, 1999.
- Справочник по оказанию скорой и неотложной помощи / сост. О. М. Елисеев. – СПб.: Лейла, 1996.