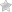Это редкое заболевание было подробно описано в 1951 г. J. Churg и L. Strauss, и в некоторых публикациях называется их именами. Оно рассматривается как одна из подгрупп классического узелкового полиартериита, обнаруживая с ним во многом тождественные клинические и морфологические проявления.
В частности, обоим болезням гистологически свойствен острый некротический артериит малого и среднего калибра. Однако аллергический гранулематозный ангиит имеет ряд характерных отличий, которые позволяют предполагать участие в его развитии иных патогенетических механизмов.
К таким отличиям относятся: 1) более частое поражение мелких сосудов; 2) наличие внутри и внесосудистых гранулем, которые имеют обычно диаметр около 1 мм или несколько больше и располагаются вблизи мелких артерий или вен. Они состоят из центрального некротического ядра (содержащего разрушенные клетки и измененные коллагеновые волокна) и радиально окружающих его макрофагов, гигантских клеток и особенно эозинофилов (что более выражено на ранних стадиях), в меньшей степени — нейтрофилов и лимфоцитов; 3) высокая эозинофилия в периферической крови, костном мозге и периваскулярных инфильтратах в различных органах; 4) значительная частота бронхиальной астмы и легочной патологии.
Артериит, эозинофильные гранулемы и инфильтраты могут локализоваться практически в любых органах и тканях, что обусловливает полиморфную клиническую картину, близкую к таковой при узелковом полиартериите. Наиболее часто гранулемы обнаруживают в коже и перикарде.
Этиология и патогенез
Клиническая картина
Заболевание начинается в возрасте 15—70 лет, чаще около 40—45 лет. Соотношение мужчин и женщин такое же, как при узелковом полиартериите (3:1). Важная особенность клинической картины — довольно длительная (несколько лет) продромальная фаза, проявляющаяся симптомами бронхиальной астмы, которой нередко предшествует аллергический ринит. Своеобразие этих проявлений состоит в том, что они часто развиваются в немолодом возрасте у лиц, не имеющих подобных заболеваний среди родственников.
Вторая фаза характеризуется высокой эозинофилией в периферической крови и преходящими легочными эозинофильными инфильтратами (синдром Леффлера). Эти проявления могут рецидивировать также в течение нескольких лет, но затем сменяются 3й фазой, т. е. клинической картиной собственно васкулита, очень близкого полиартерииту. Первыми симптомами присоединения системного васкулита часто бывают лихорадка и быстрое похудание.
Клинические особенности, позволяющие отличить аллергический гранулематозный ангиит от классического полиартериита:
1. Более частое и выраженное поражение легких. Помимо отмеченных выше летучих пятнистых эозинофильных инфильтратов, возможно развитие двусторонних крупных узловых инфильтратов и диффузного интерстициального пневмонита. Распад легочной ткани с образованием полостей и кровотечений нехарактерен.
2. Не свойственная полиартерииту такая сердечная патология, как эндотелиальный фиброз, эозинофильные инфильтраты и узловой перикардит, в связи с чем необходимо эхокардиографическое исследование.
3. Более частые кожные изменения, особенно кровоизлияния типа пурпуры и узелки.
4. Более редкие желудочно-кишечные кровотечения и кишечные инфаркты (несмотря на такую же частоту абдоминального болевого синдрома).
5. Менее тяжелое поражение почек. Почечная недостаточность развивается редко. С помощью биопсии обнаруживают очаговый некротический гломерулонефрит; собственно артериит и образование полулуний регистрируются нечасто.
6. Весьма редким признаком болезни могут быть эозинофильные гранулемы предстательной железы и мочевыводящих путей, что приводит иногда к задержке выделения мочи.
Среди лабораторных показателей прежде всего характерна эозинофилия, встречающаяся у 90% больных. Содержание эозинофилов (преимущественно зрелых форм) часто превышает 50%, а в абсолютных цифрах может достигать 20·10 9 /л. При этом часто отмечается и общий лейкоцитоз — в начале заболевания до 60·10 9 /л. СОЭ, как правило, повышена, ревматоидный фактор обнаруживают редко и в низких титрах. Примечательно, что в отличие от узелкового полиартериита не отмечается сочетания признаков инфицирования вирусом гепатита В с аллергическим гранулематозным ангиитом.
Диагноз базируется на рассмотренных выше весьма характерных клинических, лабораторных и гистологических признаках. Очень важно наличие в анамнезе бронхиальной астмы, которая сменяется системным заболеванием. В полиморфной картине болезни диагностически существенны кожные узелки, недостаточность кровообращения, нераспадающиеся легочные инфильтраты, высокая эозинофилия, нарастание уровня IgE.
В сомнительных случаях необходима биопсия пораженных тканей или органов (кожа, легкие, почки, предстательная железа), позволяющая обнаружить характерное сочетание васкулита, эозинофильной инфильтрации и некротизирующихся гранулем. От аллергического гранулематозного ангиита необходимо отличать вполне доброкачественные и быстро обратимые (хотя иногда рецидивирующие) эозинофильные пневмонии, которым несвойственны черты системного заболевания.
В отдельных случаях возникает вопрос о дифференцировании с гранулематозом Вегенера. В подобных случаях необходимо иметь в виду, что хотя ринит (аллергический) весьма част при аллергическом гранулематозном ангиите, выраженная гранулематозная инфильтрация (тем более с чертами деструкции тканей) ему совершенно несвойственна, являясь важнейшим признаком синдрома Вегенера. В пользу последнего свидетельствуют также синуситы, образование полостей в легких, кровохарканье, появление язв во рту, частое поражение глаз.
Большинство авторов полагают, что аллергический гранулематозный ангиит легче поддается лечению относительно высокими дозами преднизолона (40—60 мг/сут), чем классический полиартериит. В то же время после прекращения гормональной терапии нередки рецидивы. Поэтому, помимо кортикостероидов, в лечебный комплекс целесообразно включать также циклофосфамид, т. е. применять такую же методику терапии, как и при полиартериите.
В частности, A. Pauci и соавт. (1978), имеющие большой опыт в терапии системных васкулитов, считают обоснованным назначение при аллергическом гранулематозном ангиите циклофосфамида либо тяжелобольным с самого начала болезни, либо тем лицам, у которых монотерапия кортикостероидами не дает достаточного эффекта.
Сигидин Я.А., Гусева Н.Г., Иванова М.М.
Диагностика гранулематозного васкулита включает в себя выявление в крови пациента антинуклеарного фактора на HEp-2 клетках, антител к цитоплазме нейтрофилов.
Антинуклеарный фактор (АНФ), антиядерные антитела, антинуклеарные антитела (АНА), антитела к цитоплазме нейтрофилов, АНЦА.
Синонимы английские
ANCA, аntinuclear аntibodies (ANA), Hep-2 Substrate, ANA-Hep2, аnti-neutrophilic/cytoplasm antibody.
Непрямая реакция иммунофлюоресценции.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
В медицинской практике определение в крови пациента антинуклеарного фактора на HEp-2 клетках, антител к цитоплазме нейтрофилов применяется для диагностики гранулематозного васкулита.
Исследование рекомендуется проводить при обследовании пациентов с подозрением на гранулематозный васкулит, выявлении астмы, синусита, мигрирующей инфильтрации в легких, сердечной недостаточности, миокардита, пурпуры, гломерулонефрита, почечной недостаточности, желудочно-кишечного кровотечения неясной природы, ишемии кишечника с перфорацией. А также при необходимости установления причин лихорадки, болей в мышцах и суставах, мононевритов, полинейропатии конечностей, для дифференциальной диагностики с другими аутоиммунными заболеваниями, мониторинга эффективности терапии, прогнозирования вероятности рецидивов заболевания.
Гранулематозный васкулит (синдром Чарга – Стросс, аллергический гранулематозный ангиит, эозинофильный гранулематоз с полиангиитом) – редкое неизлечимое заболевание, связанное с воспалительным поражением кровеносных сосудов (мелкого и среднего калибра), расположенных в различных органах тела. Из-за воспалительных изменений в сосудах может нарушаться кровоток в жизненно важных органах (сердце, легкие, почки, головной мозг).
Наиболее частым клиническим признаком синдрома Чарга – Стросс является бронхиальная астма. Однако заболевание характеризуется разнообразными клиническими проявлениями: высокая лихорадка, сыпь на коже, желудочно-кишечное кровотечение, сильные боли и онемение кистей и стоп.
Точные причины развития заболевания до сих пор неизвестны. Вероятно, гиперреактивность иммунной системы при данной патологии провоцируется совокупностью генетической предрасположенности и воздействия на организм факторов окружающей среды (аллергены, некоторые лекарственные препараты). Возможными факторами риска развития синдрома Чарга – Стросс являются возраст старше 40 лет, бронхиальная астма или частые риниты в анамнезе.
Общепринятыми являются 6 диагностических критериев гранулематозного васкулита: астма, повышение количества эозинофилов в периферической крови более 10 %, синусит, инфильтрация в легких (возможно, преходящая), гистологическая верификация, мононевриты или полинейропатия конечностей. При наличии 4 из 6 диагностических признаков можно говорить о том, что пациент страдает гранулематозным васкулитом.
В течении заболевания выделяют 3 фазы: аллергический ринит и астма, эозинофильная пневмония или гастроэнтерит, системное поражение кровеносных сосудов с гранулематозным воспалением.
Фаза васкулита обычно развивается в течение 3 лет от начала заболевания, клинически это проявляется патологией легких (астмой, пневмонитом), верхних дыхательных путей (аллергическим ринитом, синуситом, полипозом носовой полости), сердечно-сосудистой системы (сердечная недостаточность, миокардит, инфаркт миокарда), кожи (пурпура, сыпь), почек (гломерулонефрит, гипертензия, почечная недостаточность), полинейропатия конечностей, пищеварительной системы (желудочно-кишечное кровотечение, ишемия кишечника с перфорацией, аппендицит, панкреатит, холестаз), лихорадка, боли в мышцах и суставах.
В настоящее время не существует специфических исследований для выявления гранулематозного васкулита. При обследовании пациентов с подозрением на синдром Чарга – Стросс необходимо проводить следующие обследования: исследование в крови пациента антител к цитоплазме нейтрофилов (положительно у 70 % больных), уровня эозинофилов, выполнение клинического и биохимического анализов крови, обзорной рентгенографии органов грудной клетки, компьютерной томографии легких, бронхоскопии, биопсии легких.
Лечение гранулематозного васкулита является поддерживающим и направлено на достижение устойчивой ремиссии и увеличение продолжительности жизни таких пациентов. Для этого применяются глюкокортикостероиды, циклофосфамид, азотиаприн, внутривенное введение иммуноглобулинов, альфа-интерферона и проведение плазмафереза.
Залог успешного лечения этой группы больных – ранняя диагностика заболевания и назначение адекватной терапии. При отсутствии лечения пятилетняя выживаемость пациентов при данной патологии составляет 25 %.
Для чего используется исследование?
- Для обследования пациентов при подозрении на гранулематозный васкулит;
- для дифференциальной диагностики с другими аутоиммунными заболеваниями;
- для мониторинга эффективности терапии;
- для прогнозирования рецидивов заболевания.
Когда назначается исследование?
- При выявлении у пациента астмы, повышения количества эозинофилов в периферической крови более 10 %, синусита, инфильтрации в легких (возможно преходящей), сердечной недостаточности, миокардита, пурпуры, гломерулонефрита, почечной недостаточности, желудочно-кишечного кровотечения неясной природы, ишемии кишечника с перфорацией;
- при необходимости установления причин лихорадки, болей в мышцах и суставах, мононевритов или полинейропатии конечностей.
Что означают результаты?
1. Антинуклеарный фактор
Титр: Что может влиять на результат?
Вероятность ложноположительного результата исследования повышается у пожилых людей, больных злокачественными новообразованиями, хроническими заболеваниями или инфекциями.
Длительное лечение преднизолоном вызывает побочные эффекты, которые можно минимизировать, выполняя следующее: контролировать вес тела, заниматься физкультурой, прекратить курение, придерживаться здоровой диеты, соблюдать назначения врача.
- 42 Антинуклеарный фактор на HEp-2 клетках
- 14 Антитела к ядерным антигенам (ANA), скрининг
- 53 Антинуклеарные антитела (анти-Sm, RNP, SS-A, SS-B, Scl-70, PM-Scl, PCNA, CENT-B, Jo-1, гистонов, нуклеосом, Ribo P, AMA-M2), иммуноблот
- 13 Антитела к экстрагируемому ядерному антигену (ENA-скрин)
- 38 С-реактивный белок, количественно (высокочувствительный метод)
- 9 Общий анализ крови
- 18 Лейкоцитарная формула
- 3 Скорость оседания эритроцитов (СОЭ)
- 20 Ревматоидный фактор
- 51 Клинический и биохимический анализ крови — основные показатели
- 11 Общий анализ мочи с исследованием осадка методом проточной цитофлуориметрии
- 28 Белок общий в моче
Кто назначает исследование?
Ревматолог, пульмонолог, терапевт, врач общей практики.
Термин «гранулематозный васкулит» применяется для описания некротизирующего гранулематозного воспаления, ограниченного кровеносными сосудами. Однако при гранулематозе Вегенера и аллергическом гранулематозе (синдроме Черджа-Стросс), которые иногда наблюдаются у детей, гранулемы типично локализуются на экстраваскулярных участках.
При гранулематозе Вегенера некротизирующий васкулит и гранулемы поражают верхние и нижние дыхательные пути и сопровождаются очаговым некротизирующим гломерулонефритом. Могут поражаться артерии и вены в нескольких органах, в том числе в коже.
Кожные очаги, включающие болезненные папулы, узлы, некротические везикулы и крупные, напоминающие гангренозную пиодермию язвы, могут распространиться на разгибательные поверхности конечностей и ягодицы. У 80% пациентов отмечается присутствие антинейтрофильных цитоплазматических антител, обычно цитоплазматического типа (c-ANCA).
Кожные признаки аллергического гранулематоза совпадают с признаками гранулематоза Вегенера. Однако это заболевание отличается наличием системного васкулита в сочетании с гиперэозинофилией на фоне существующей астмы и аллергического ринита.
Болезненные узлы могут развиваться на волосистой части головы или распространяться на конечности, реже на туловище. К характерным гистологическим признакам относятся некротизирующий васкулит, эозинофильная инфильтрация тканей и экстраваскулярные гранулемы.
 Гранулематоз Вегенера.
Гранулематоз Вегенера.
У этого 17-летнего юноши развились изъязвленные узлы на носу в связи с заболеванием почек и легких.
Все очаги разрешились при приеме системных кортикостероидных препаратов (КСП) и циклоспорина.