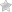ИБС — это группа острых и хронических заболеваний сердечной мышцы, морфологической основой которой является атеросклероз коронарных артерий. В патофизиологической основе болезни лежит несоответствие между потребностью сердца в кровоснабжении и реальной доставкой крови к сердцу..
Классификация ишемической болезни сердца
Внезапная коронарная смерть (первичная остановка сердца).
впервые возникшая стенокардия напряжения;
стабильная стенокардия напряжения;
прогрессирующая стенокардия напряжения.
Спонтанная, или вариантная стенокардия.
Нарушения сердечного ритма.
«Немая» форма ИБС.
1. Атеросклероз КА – чаще поражается передняя нисходящая ветвь левой КА, реже – огибающая ветвь левой КА и правая КА.
2. Врожденные аномалии КА (отхождение огибающей артерии от правого коронарного синуса или правой коронарной артерии и др.)
3. Расслаивание КА (спонтанное или вследствие расслаивания аневризмы аорты)
4. Воспалительные поражения КА (при системных васкулитах)
5. Сифилитический аортит с распространением процесса на КА
6. Лучевой фиброз КА (после облучения средостения при лимфогранулематозе и др. опухолях)
7. Эмболия КА (чаще при ИЭ, МА, реже – при ревматических пороках)
В настоящее время ИБС считается ишемия миокарда, вызванная только атеросклеротическим процессом в КА.
Факторы риска ИБС:
а. Модифицируемые: 1) курение сигарет 2) артериальная гипертензия 3) сахарный диабет 4) низкий ХС ЛПВП, высокий ХС ЛПНП, общий ХС выше 6,5 ммоль/л 5) ожирение
б. Немодифицируемые: ¬1) возраст: 55 лет и старше у мужчин, 65 лет и старше у женщин 2) мужской пол 3) семейная отягощенность по ИБС
Также выделяют основные (возраст старше 65 лет для женщин и старше 55 лет для мужчин, курение, общий ХС > 6,5 ммоль/л, семейная отягощенность по ИБС) и прочие (низкий ХС ЛПВП, высокий ХС ЛПНП, нарушение толерантности к глюкозе, ожирение, микроальбуминурия при СД, малоподвижный образ жизни, повышение уровня фибриногена) факторы риска ИБС
Согласно современным представлениям, ИБС является патологией, основанной на поражении миокарда, которое обусловлено коронарной недостаточностью (недостаточным кровоснабжением). Нарушение баланса между потребностями миокарда в кровоснабжении и его реальным кровоснабжением может быть вызвано рядом причин:
Тромбоз и тромбоэмболия венечных артерий; Атеросклеротическое сужение просвета венечных артерий;
Спазм венечных артерий. Причины вне сосуда: Гипертрофия миокарда; Тахикардия; Артериальная гипертензия.
17. Стенокардия стабильная. Классификация. Критерии диагностики. Механизм болевого синдрома при стенокардии.
Стенокардия – своеобразный приступообразный болевой синдром, чаще всего возникающий за грудиной или слева от грудины на фоне атеросклероза или ангиоспазма коронарных артерий. Патофизиологической основой болевого синдрома является ишемия миокарда. Стенокардия делится на стенокардию напряжения и спонтанную стенокардию. В свою очередь, стенокардия напряжения делится на впервые возникшую стенокардию напряжения, стабильную стенокардию напряжения и прогрессирующую стенокардию напряжения. В зависимости от тяжести течения стабильная стенокардия напряжения делится на 4 функциональных класса. Функциональный класс отражает интенсивность (величину) физической нагрузки, при которой возникает приступ болей.
I класс. Больной хорошо переносит обычные физические нагрузки. Приступы стенокардии возникают только при нагрузке высокой интенсивности. Мощность пороговой нагрузки составляет 125 Вт и более, определяемой с помощью ВЭП.
II класс. Небольшое ограничение обычной физической активности. Приступы стенокардии возникают при ходьбе по ровному месту на расстояние более 500 метров, при подъеме более чем на один этаж. Мощность пороговой нагрузки составляет 75-100 Вт.
III класс. Выраженное ограничение физической активности. Приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние от 100 до 500 метров и при подъеме на один этаж. Мощность пороговой нагрузки составляет 50 Вт.
IV класс. Стенокардия возникает при небольших физических нагрузках, ходьбе по ровному месту на расстояние менее 100 метров. Характерно возникновение приступов стенокардии и в покое, обусловленное повышением метаболических потребностей миокарда
СТАБИЛЬНАЯ СТЕНОКАРДИЯ НАПРЯЖЕНИЯ : Основная жалоба – типичная боль за грудиной или слева от нее. Она приступообразная, чаще всего давящая или сжимающая, сопровождается чувством страха смерти. Длительность боли 3-5 минут, реже 15-20 минут, часто иррадиирует в левое плечо, левую руку, лопатку, реже в шею, нижнюю челюсть, межлопаточное пространство, иногда в эпигастральную область (рис. 55), связана с физической нагрузкой, подъемом артериального давления, психоэмоциональным возбуждением. Она прекращается (уменьшается) при прекращении физической нагрузки или сразу же после приема нитроглицерина. Отличительной диагностической особенностью стабильной стенокардии напряжения является стереотипность ее течения, все приступы похожи друг на друга, возникают только при определенной физической нагрузке. В связи с этим больные, зная все эти нюансы, адаптируются к своему состоянию и, регулируя уровень физической нагрузки или принимая превентивно нитроглицерин перед такими нагрузками, предупреждают приступы стенокардии.
На ЭКГ, снятой во время приступа стенокардии, могут определяться признаки нарушения коронарного кровообращения: смещение интервала SТ чаще вниз, реже вверх от изолинии более, чем на 1 мм. Менее специфичным является снижение, сглаживание или появление отрицательного зубца Т. У ряда больных зубец Т становится высоким, остроконечным. Эти изменения не во всех отведениях, а чаще только в 1, II, V4-6 или III, II AVF отведениях, исчезают спустя несколько минут (реже – часов) после прекращения приступа
Критериями диагностики прогрессирующей стенокардии являются учащение и утяжеление приступов стенокардии, увеличение кратности приема нитроглицерина и снижение его эффективности, ухудшение общего состояния больного, значительные и длительные изменения на ЭКГ (очаговая депрессия сегмента ST, появление отрицательных зубцов Т, различных нарушений ритма сердца).
Ишемическая болезнь сердца — состояние, при котором потребность миокарда в кислороде больше, чем его доставка. Необходимо знать патогенез ИБС, чтобы не допускать развития этой болезни и эффективно ее лечить, так как ишемическая болезнь сердца является серьезным заболеванием.

Механизм развития ИБС
Главной причиной ишемической болезни сердца является атеросклероз коронарных артерий. Он имеется практически у всех больных. Атеросклероз — это результат нарушений обмена липидов и белков, он сопровождается отложением холестерина на стенках артерий в виде бляшек.
 В дальнейшем бляшка прорастает соединительно тканью и постепенно увеличивается в размерах, приводя к сужению просвета артерии — стенозу. Чем больше становится атеросклеротическая бляшка, тем меньше крови будет поступать в миокард, в конце концов она полностью перекроет просвет сосуда.
В дальнейшем бляшка прорастает соединительно тканью и постепенно увеличивается в размерах, приводя к сужению просвета артерии — стенозу. Чем больше становится атеросклеротическая бляшка, тем меньше крови будет поступать в миокард, в конце концов она полностью перекроет просвет сосуда.
Поскольку в миокард поступает недостаточное количество питательных веществ и кислорода, происходит выброс катехоламинов: адреналина, норадреналина, дофамина. Эти гормоны стимулируют сердечную деятельность, потребность миокарда в кислороде возрастает еще больше, секреция катехоламинов в связи с этим усиливается. Таким образом, замыкается порочный круг.
Выделяют несколько типов ишемической болезни сердца. Самыми распространенными из них являются стенокардия, острый коронарный синдром, инфаркт миокарда и аритмии.
Патогенез стенокардии
Атеросклеротическое поражение коронарных артерий сердца приводит к переходящей ишемии миокарда.
 Это значит, что крови, поступающей к сердцу через значительно суженные сосуды, достаточно для поддержания нормальной сердечной деятельности в состоянии покоя. Как только физическая или эмоциональная нагрузка возрастает, увеличивается потребность миокарда в кислороде и питательных веществах, но через суженный просвет артерий к сердцу поступает все тот же небольшой объем крови. В результате появляются характерные симптомы: одышка и слабость. Чем больше стенозирование, тем тяжелее протекает стенокардия.
Это значит, что крови, поступающей к сердцу через значительно суженные сосуды, достаточно для поддержания нормальной сердечной деятельности в состоянии покоя. Как только физическая или эмоциональная нагрузка возрастает, увеличивается потребность миокарда в кислороде и питательных веществах, но через суженный просвет артерий к сердцу поступает все тот же небольшой объем крови. В результате появляются характерные симптомы: одышка и слабость. Чем больше стенозирование, тем тяжелее протекает стенокардия.
В условиях недостатка кислорода клетки миокарда переключаются на анаэробный путь метаболизма. Это значит, что они расщепляют питательные вещества с целью получения энергии без использования кислорода. Однако такой способ позволяет извлекать минимальное количество энергии. Кроме того, в процессе анаэробного окисления образуются токсичные продукты, они накапливаются, способствуют развитию аритмии и активируют болевые рецепторы, приводя к появлению боли в правой половине грудной клетки, отдающей в руку или под лопатку.
Патогенез острого коронарного синдрома, инфаркта миокарда и аритмии
Со временем атеросклеротическая бляшка становится рыхлой, ее поверхность разрывается, на дефект «прилипают» тромбоциты, формируется пристеночный тромб.
 Это приводит к еще большему сужению коронарной артерии. Вероятность разрыва бляшки повышается при артериальной гипертонии, инфекционных заболеваниях, высоком уровне триглицеридов и холестерина крови. Некоторое время пристеночный тромб остается подвижным, он может значительно перекрывать просвет сосуда, приводя к появлению характерных симптомов, а затем отодвигаться и «открывать» сосуд.
Это приводит к еще большему сужению коронарной артерии. Вероятность разрыва бляшки повышается при артериальной гипертонии, инфекционных заболеваниях, высоком уровне триглицеридов и холестерина крови. Некоторое время пристеночный тромб остается подвижным, он может значительно перекрывать просвет сосуда, приводя к появлению характерных симптомов, а затем отодвигаться и «открывать» сосуд.
Если формирование пристеночного тромба привело к полному перекрытию просвета крупной коронарной артерии, снабжающей кровью некий участок миокарда, то развивается инфаркт (некроз участка сердечной мышцы). Некоторые инфаркты протекают бессимптомно, потому что перекрытый тромбом сосуд питал небольшой участок миокарда.
Мощное сокращение сердца осуществляется за счет слаженного сокращения каждого кардиомиоцита. Кислородное голодание при ИБС приводит к нарушению транспорта ионов в клетках миокарда, из-за этого нарушается ритмичность их сокращения, появляются очаги патологической активности, развиваются опасные желудочковые аритмии.
Этиология ишемической болезни сердца
Существуют различные факторы, приводящие к развитию ИБС:

- Повышенный уровень холестерина липопротеинов низкой плотности (ЛПНП). Липопротеины низкой плотности переносят холестерин, который склонен откладываться на стенках артерий.
- Низкий уровень холестерина липопротеинов высокой плотности (ЛПНП). Эти липопротеины переносят «хороший» холестерин, который снижает риск развития атеросклероза.
- Артериальная гипертония. Частые перепады артериального давления отрицательно сказываются на состоянии сосудов и сердца.
- Сахарный диабет. Это заболевание, которое характеризуется нарушением обмена не только глюкозы, но и липидов и белков. Поэтому у людей с сахарным диабетом повышается уровень ЛПНП и снижается уровень ЛПВП.
- Повышенная свертываемость крови на фоне увеличенного количества тромбоцитов.
- Возраст. Мужчины старше 45 лет и женщины после наступления менопаузы автоматически попадают в группу риска развития ИБС.
- Ожирение по мужскому типу (преимущественное отложение жира на животе).
- Мужской пол. Мужчины больше склонны к развитию атеросклероза и ИБС, чем женщины. Это обусловлено тем, что женские половые гормоны эстрогены оказывают антиатеросклеротическое действие, они снижают уровень ЛПНП и повышают концентрацию ЛПВП.
- Курение. Никотин приводит к спазму коронарных артерий, он повышает уровень ЛПНП и понижает концентрацию ЛПВП, стимулируя развитие атеросклероза. Кроме того, никотин способствует прикреплению тромбоцитов к атеросклеротической бляшке.
- Употребление алкоголя.
- Малоподвижный образ жизни. Умеренная физическая активность «тренирует» сердечно-сосудистую систему, позволяет поддерживать эластичность сосудов и улучшает работу сердца благодаря физиологической гипертрофии миокарда.
- Частые и длительные психоэмоциональные перегрузки, которые сопровождаются повышенной секрецией катехоламинов.
Однако врачи считают, что самыми важными факторами риска являются артериальная гипертония, курение, сахарный диабет и наследственная предрасположенность.
Тем не менее на большинство из этих факторов удается повлиять. Уровень холестерина крови можно снизить, придерживаясь диеты с низким содержанием животных жиров и простых углеводов.
Большую роль играют отказ от курения и злоупотребления алкоголем, а также умеренная физическая активность. Такие факторы, как артериальная гипертония и сахарный диабет, устраняются путем назначения медикаментозной терапии. Повлиять на возраст, пол и наследственность невозможно, поэтому при достижении определенного возраста нужно регулярно проходить обследования и проводить анализ крови.
Состояния, которые провоцируют и усиливают ишемию сердца
 В некоторых случаях потребность миокарда в кислороде возрастает. На фоне стеноза коронарных артерий провоцируют или усугубляют ишемию сердца следующие состояния:
В некоторых случаях потребность миокарда в кислороде возрастает. На фоне стеноза коронарных артерий провоцируют или усугубляют ишемию сердца следующие состояния:
- перегревание;
- повышенная активность щитовидной железы (гипертиреоз, тиреотоксикоз);
- артериальная гипертония;
- нервное возбуждение;
- анемия;
- заболевания дыхательной системы (пневмония, бронхиальная астма, хроническая обструктивная болезнь легких);
- синдром ночного апноэ.
Людям с ИБС таких состояний необходимо избегать. Если же у них имеются какие-то из перечисленных заболеваний, то их следует лечить.
В условиях постоянной нехватки кислорода и питательных веществ клетки миокарда погибают. На месте некротизированных кардиомиоцитов появляется нефункционирующая соединительная ткань, развивается кардиосклероз. Сократительная способность сердца постепенно снижается, что приводит к сердечной недостаточности. В большом, а затем и малом круге кровообращения начинается застой, об этом свидетельствуют появление отеков нижних конечностей, одышка и кашель.
Ишемия возникает вследствие недостатка кислорода из-за неадекватной перфузии. Этиология ишемической болезни сердца очень разнообразна. Общим для различных форм ишемической болезни сердца является нарушение работы сердечной мышцы вследствие несоответствия между снабжением миокарда кислородом и потребностью в нем.
Ишемическая болезнь сердца ( ибс ) : Этиология и патофизиология
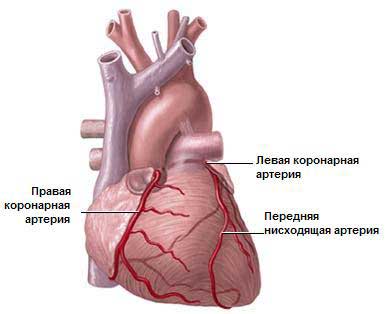
Наиболее частой причиной ишемии миокарда являются атеросклеротические изменения эпикардиальных венечных артерий, которые приводят к сужению этих артерий, что обусловливает уменьшение перфузии миокарда в состоянии покоя или ограничение возможности адекватного возрастания перфузии миокарда, когда появляется потребность в ее увеличении. Коронарный кровоток уменьшается также при наличии тромбов в венечных артериях, при возникновении спазма в них, иногда — при эмболии венечных артерий, сужении их сифилитическими гуммами. Врожденные аномалии венечных артерий, например аномальное отхождение левой передней нисходящей коронарной артерии от легочного ствола, могут вызвать ишемию миокарда и даже инфаркт у детей, однако они редко служат причиной ишемии миокарда у взрослых. Ишемия миокарда может возникать также при значительном увеличении потребности миокарда в кислороде, как, например, при выраженной гипертрофии левого желудочка вследствие гипертонии или стеноза устья аорты. В последнем случае могут наблюдаться приступы стенокардии, которые невозможно отличить от приступов стенокардии, возникающих при атеросклерозе венечных артерий. Изредка ишемия миокарда может возникать при снижении способности крови переносить кислород, например при необычно выраженной анемии либо при наличии в крови карбоксигемоглобина. Нередко ишемия миокарда может быть вызвана двумя или более причинами, например увеличением потребности в кислороде вследствие гипертрофии левого желудочка и уменьшением снабжения миокарда кислородом вследствие атеросклероза венечных артерий.
В норме коронарное кровообращение регулируется и контролируется потребностью миокарда в кислороде. Это происходит в результате значительно меняющегося коронарного сопротивления, а следовательно, и кровотока. В то же время количество кислорода, экстрагируемого миокардом из крови, относительно постоянно и достаточно велико . В норме интрамиокардиальные резистивные артерии обладают весьма значительной способностью к расширению. Изменение потребности в кислороде, возникающее при физическом и эмоциональном напряжении, влияет на коронарное сопротивление и, таким образом, регулирует снабжение кровью и кислородом (метаболическая регуляция). Эти же сосуды адаптируются к физиологическим изменениям артериального давления и тем самым поддерживают коронарный кровоток на уровне, соответствующем потребности миокарда (ауторегуляция). Крупные эпикардиальные венечные артерии, хотя и способны к сужению и расширению, у здоровых лиц служат резервуаром и рассматриваются лишь как проводящие сосуды. В то же время интрамиокардиальные артерии в норме могут значительно менять свой тонус и поэтому рассматриваются как резистивные сосуды.
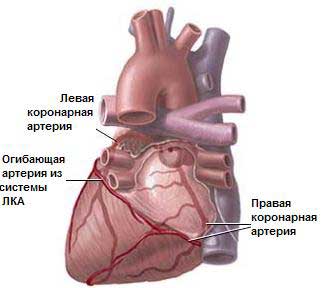
Коронарный атеросклероз . Атеросклеротические изменения локализуются главным образом в эпикардиальных венечных артериях. Субинтимальные отложения патологических жиров, клеток и продуктов распада, т. е. атеросклеротические бляшки, распределяются неодинаково в различных сегментах эпикардиальной коронарной сети. Увеличение размеров этих бляшек приводит к сужению просвета сосуда. Существует связь между пульсирующим кровотоком и размером стеноза. Экспериментальные исследования показали, что при достижении степени стеноза в 75 % от общей площади просвета сосуда максимальное увеличение кровотока в ответ на возрастающую потребность миокарда в кислороде уже невозможно. Если степень стеноза более 80 %, то снижение кровотока возможно и в состоянии покоя. Дальнейшее, даже очень небольшое увеличение степени стеноза приводит к значительному ограничению коронарного кровотока и появлению ишемии миокарда.
Сегментарное атеросклеротическое сужение эпикардиальных венечных артерий чаще вызывается образовавшимися бляшками, в области которых могут возникать трещины, геморрагии, тромбы. Любое из этих осложнений может привести к временному увеличению степени обструкции и снижению коронарного кровотока и вызвать клинические проявления ишемии миокарда. Площадь ишемизированного миокарда и выраженность клинических проявлений зависят от локализации стеноза. Сужение венечной артерии, служащее причиной ишемии миокарда, часто способствует развитию коллатеральных сосудов, особенно в тех случаях, когда это сужение развивается постепенно. Если коллатеральные сосуды развиты хорошо, они могут обеспечивать достаточный кровоток для поддержания нормального функционирования миокарда в покое, но не при повышенной потребности миокарда в кислороде.
Как только выраженность стеноза проксимальной части эпикардиальной артерии достигает 70 % или более, дистально расположенные резистивные сосуды расширяются, сопротивление их уменьшается и тем самым обеспечивается поддержание адекватного коронарного кровотока. Это приводит к появлению градиента давления в области проксимального стеноза: постстенотическое давление падает, при максимальном расширении резистивных сосудов миокардиальный кровоток становится зависим от давления в той части венечной артерии, которая расположена дистальнее места обструкции. После того как резистивные сосуды расширились максимально, нарушения снабжения миокарда кислородом могут быть вызваны изменениями потребности миокарда в кислороде, а также изменением калибра стенозированной венечной артерии вследствие физиологических колебаний ее тонуса, патологическим спазмом венечной артерии, образованием небольших тромбоцитарных пробок. Все это может отрицательно повлиять на соотношение между доставкой кислорода к миокарду и потребностью миокарда в нем и вызвать появление ишемии миокарда.
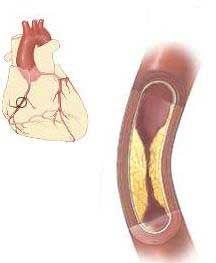
Следствия ишемии. Неадекватное снабжение сердечной мышцы кислородом, вызванное коронарным атеросклерозом, может привести к нарушению механической, биохимической и электрической функций миокарда. Внезапное развитие ишемии обычно отражается на функции миокарда левого желудочка, что приводит к нарушению процессов расслабления и сокращения. Вследствие того что субэндокардиальные отделы миокарда хуже снабжаются кровью, ишемия этих участков развивается в первую очередь. Ишемия, захватывающая большие сегменты левого желудочка, приводит к развитию транзиторной недостаточности последнего. Если же ишемия захватывает и область сосочковых мышц, то она может осложняться недостаточностью левого предсердно-желудочкового клапана. Если ишемия носит преходящий характер, она проявляется возникновением приступа стенокардии. При продолжительной ишемии возможно возникновение некроза миокарда, что может сопровождаться или не сопровождаться клинической картиной острого инфаркта миокарда. Коронарный атеросклероз-это местный процесс, который может служить причиной ишемии различной степени. Возникающие вследствие ишемии фокальные нарушения сократимости левого желудочка вызывают сегментарное выбухание или дискинезию и могут в значительной степени снизить насосную функцию миокарда.
В основе упомянутых выше механических нарушений лежит широкий спектр изменений метаболизма клеток, их функции и структуры. При наличии кислорода нормальный миокард метаболизирует жирные кислоты и глюкозу в углекислый газ и воду. В условиях дефицита кислорода жирные кислоты не могут окисляться, а глюкоза превращается в лактат; рН внутри клетки снижается. В миокарде уменьшаются запасы высокоэнергетических фосфатов, аденозинтрифосфата (АТФ) и креатинфосфата. Нарушение функции клеточных мембран приводит к недостатку ионов К и поглощению миоцитами ионов Na. Обратимы ли эти изменения или они приводят к развитию некроза миокарда, зависит от степени и продолжительности дисбаланса между снабжением миокарда кислородом и потребностью в нем.
При ишемии нарушаются также электрические свойства сердца. Наиболее характерными ранними электрокардиографическими изменениями являются нарушения реполяризации, представляющие собой инверсию зубца Т, а позже — смещение сегмента ST. Преходящая депрессия сегмента ST часто отражает субэндокардиальную ишемию, в то время как преходящий подъем сегмента ST, как считают, есть следствие более тяжелой трансмуральной ишемии. Кроме того, вследствие ишемии миокарда возникает его электрическая нестабильность, которая может приводить к развитию желудочковой тахикардии или фибрилляции желудочков.
В большинстве случаев внезапная смерть больных с ишемической болезнью сердца объясняется именно возникновением тяжелых нарушений ритма вследствие ишемии миокарда.